Гипотензии - понижение артериального давления ниже 100/60 мм рт.ст. (для лиц старше 30 лет - ниже 105/65 мм рт. ст.) или при снижении среднединамического АД ниже 75 (90/60:2=75).
Классификация:
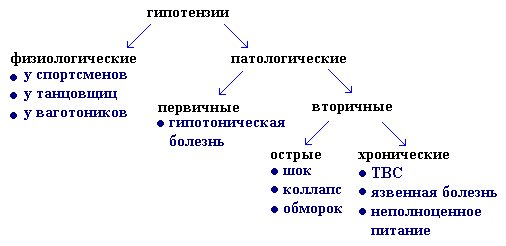
Первичная (эссенциальная) артериальная гипотензия некоторыми авторами рассматривается как гипотоническая болезнь - гипотензивный тип нейро-циркуляторной дистонии. Предполагается, что в патогенезе первичной артериальной гипотонии играют роль нарушения высших вегетативных центров вазомоторной регуляции, это ведет к стойкому уменьшению общего периферического сопротивления при недостаточном увеличении сердечного выброса.
Течение и клиническое проявления первичной артериальной гипотензии не закономерны. Весной и летом чаще обострения, а так же после острых инфекционных заболеваний.
Встречается заболевание чаще у женщин 31-40 лет. При развитии у детей и подростков придают значение наследственной отягощенности, несоблюдению режима дня, конфликтным ситуациям в школе или дома, перенесенным инфекционным заболеваниям.
Острая артериальная гипотензия чаще всего является следствием острой сердечно-сосудистой недостаточности или сосудистой недостаточности при шоке различного генеза или коллапсе, при внутреннем кровотечении и кровопотере, при внезапном перераспределении массы циркулирующей крови, при тяжелых интоксикациях, инфекциях (грипп, сыпной и брюшной тиф, пищевые токсикоинфекции, дизентерия), отравлении различными ядами, при неправильном применении нейролептиков, ганглиоблокаторов, симпатолитиков.
Из островозникающих гипотензий наиболее важное место занимает шок - типовой фазово-развивающийся патологический процесс, возникающий вследствие расстройств нейрогуморальной регуляции, вызванных экстремальными воздействиями и характеризуется уменьшением кровоснабжения тканей, нарушением обменных процессов, гипоксией и угнетением функций организма.
Классификация шока:
I. Ноцицептивные (болевые):
а) экзогенные:
1. травматический;
2. операционный – недостаточность анестезии;
3. отморожения;
4. ожоги;
5. электрошок;
б) эндогенные:
1. кардиогенный (инфаркт миокарда);
2. перфорация язвы;
3. почечно-каменная болезнь;
II. Гуморальные:
1. гемотрансфузионный;
2. анафилактический;
3. септический;
Экспериментальные: инсулиновый, пептонный, адреналовый, гистаминовый.
III. Психогенные:
1. отрицательные эмоции;
2. избыток положительных эмоций;
Общим и наиболее существенным признаком для всех форм шока явл-ся остро наступающее уменьшение кровотока тканей с различным нарушением кровоснабжения клеток различных органов. Практика свидетельствует, что для успешного лечения больных в состоянии шока, для контроля и ухода за ними необходимо учитывать 2 аспекта:
Причину и характер развития шока с одной стороны, и общее расстройство микроциркуляции - с другой.
Диагноз шок ставят на основании конкретных признаков нарушения функции системы кровообращения:
● холодная,влажная,бледно-цианотичная или мраморная окраска кожи,
● резко замедленный кровоток ногтевого ложа,
● беспокойство и затемнение сознания, диспноэ, олигоурия, тахикардия, уменьшение АД и амплитуды его размаха. Все симптомы шока развиваются вследствие критического уменьшения капиллярного кровотока пораженных органов. Кожа из-за уменьшения кровотока становится холодной, влажной и цианотично-бледной, уменьшение кровоснабжения головного мозга проявляется беспокойством и затемнением сознания, диспное, тахикардия, уменьшение АД и амплитуды его размаха, уменьшение кровотока в легких - одышку; уменьшение почечного кровотока ведет уменьшению количества выделяемой мочи - олигурии. Критическое снижение кровотока ведет к недостачному снабжению тканей O2, питательными веществами и оттока шлаков. Вследствие этого будет нарушение или утрата нормальной функции клеток и даже гибель. Т.о., с точки зрения патофизиологии понятие шок означает расстройство капиллярной перфузии с недостаточным снабжением кислородом и нарушением обмена веществ клеток различных органов.
2.5% всех травм сопровождаются шоком, летальность при шоке 9-90%.
В клинике шока выделяют эректильную и торпидную фазы. Основными пусковыми моментами патогенеза травматического шока являются:
а) интенсивная афферентная импульсация;
б) кровопотеря;
в) резорбция продуктов распада поврежденных тканей, а в последующем - интоксикация продуктами нарушенного распада.
Развитие травматического шока на ранних стадиях обусловлено нарушениями деятельности нервной и эндокринной систем. Раздражение нервных элементов при травме и распространение возбуждения определяются силой раздражителя, локализацией повреждения и его обширностью, интенсивностью потока импульсации из органов с нарушенными функциями. Раздражение нервных элементов долгое время поддерживается сдавлением нервных волокон, действием на рецепторы токсических продуктов поврежденных тканей, нарушенного обмена веществ и т.д.
Эректильная фаза характеризуется генерализованным двигательным и речевым возбуждением, повышением чувствительности к дополнительным раздражениям. Возбуждение распространяется и на вегетативные центры, что приводит к выбросу в кровь катехоламинов, в результате стимулируется деятельность сердца, повышается тонус сосудов и соответственно АД, усиливается обмен веществ, повышается свертываемость крови, повышается уровень глюкозы - как компенсаторные явления. Чем длиннее эректильная фаза - тем короче торпидная и затем смерть, при чрезвычайно сильной травме может быть практически сразу торпидная фаза. Эректильная фаза может длиться 10-15 мин., редко час: чем сильнее возбуждение, тем быстрее наступает торможение. Торпидная фаза наступает быстро, без предвестников и длится от несколько часов до 2 суток (максимум). Тетрада по Пирогову:
1) резкое угнетение болевой чувствительности и всего афферентного звена в целом;
2) резкое угнетение эфферентных систем - нервной, двигательной, кровообращения и дыхания;
3) сохранения сознания до самой гибели;
4) отсутствия тенденции к самостоятельному выходу из шока.
Потеря чувствительности во время торпидной фазы связана с развитием нисходящего торможения, сознание сохранено, пострадавший находится в состоянии окоченения.
В эту фазу Пирогов оперировал без наркоза, но потом обязательно проводил противошоковые мероприятия.
Особенности современного шока:
1) сверхтяжелые пострадавшие (по Беркутову) "убитые, не успевшие умереть" - очень быстро доставлены скорой помощью с места травмы в стационар;
2) поэтому врачи стали видеть эректильную фазу шока;
3) много сочетанных повреждений (различных анатомофизиологических областей) - голова, грудь, живот, нижние конечности;
4) более 90% пострадавших в состоянии алкогольного опьянения, которое смазывает клиническую картину. Более 90% всех шоков - травматические и среди них более 90% автомобильные.
Патогенез шока (травматического) связан с изменением деятельности нервной системы -мощная афферентная (болевая) импульсация в мозг приводит к генерализованному возбуждению большинства нервных центров - нарушается соотношение возбуждения и торможения - по мере развития возбуждения возникают предпосылки для возникновения запредельного торможения, которое возникает сначала в зрительных буграх (коллекторах чувствительности), носит активный нисходящий характер с сохранением сознания. Впервые показал Сеченов в 1861 г. (опыт "белой дамы"). Парабиотическое торможение имеет фазность: уравнительная - нет дифференцировки раздражителей; парадоксальная - на сильный раздражитель реакции нет (громкий звук, а на слабый – есть (на шепот)), наркотическая; тормозная - больной отключается. У пострадавшего может быть парадоксальная реакция - извращение действия лекарственных веществ – снижение АД на введение адреналина.
Нарушение нервной регуляции сочетается с реакцией эндокринной системы и прежде всего тех желез, которые отличаются быстротой гормонального ответа: первоначально выявляется активация гипоталамо-гипофизарно-надпочечниковой системы (увеличение содержания АКТГ, увеличение содержания глюко- и минералокортикоидов, увеличение содержания катехоламинов), усиление свертывания крови, а затем постепенное угнетение периферического звена механизмов эндокринной регуляции, развитие вненадпочечниковой клюкокортикоидной недостаточности.
Изменения в рефлекторной и гуморальной регуляции прежде всего сказываются на деятельности системы кровообращения:в эректильной фазе вследствие активизации симпатоадреналовой системы и выброса катехоламинов развивается генерализованный спазм резистивных сосудов (резистивные - артерии и артериолы, пре- и посткапиллярные сфинктеры и венулы, а вены - это ёмкостные сосуды) и увеличение АД. Но как только АД превысит 160 мм рт. ст. - открываются артерио-венозные шунты, часть крови идет в венозное русло (централизация кровообращения) минуя капилляры, это ведет к повышению венозного давления, нарушению оттока крови из капилляров и их ретроградному заполнению. Уменьшение капиллярного кровотока на фоне стимуляции обменных процессов уже в эректильной фазе приводит к развитию гипоксии и кислородного долга. Задержка крови в капиллярах и посткапиллярных венулах (особенно внутренних органов) - депонирование в сочетании с кровопотерей ведет к быстрому развитию гиповолемии, этому же способстуют экстравазация жидкости.
Дефицит объемов (гиповолемия) является наиболее частым фактором, вызывающим шок. Наряду со снижением ОЦК имеет значение ее состав, от которого зависят реологические свойства крови. Вязкость крови увеличивается с возрастанием гематокрита и повышением концетрации белка плазмы. Чем больше количество эритроцитов и лейкоцитов в крови, тем хуже ее реологические свойства. В таком случае необходимо более высокое давление, чтобы "продавить" кровь через периферические сосуды. Вязкая кровь оказывает сердцу как органу - насосу большее сопротивление. Т.о. вязкость крови определяет сопротивление периферическому кровотоку. Другим фактором, от которого зависит вязкость крови, является скорость ее собственного тока. С уменьшением скорости кровотока вязкость увеличивается, и чем медленнее течет кровь, тем более вязкой она становится.
Острый дефицит объема вследствии потери крови, плазмы или жидкостей организма ведет к уменьшению венозного возврата к сердцу и тем самым к снижению давления наполнения камер сердца во время диастолы. Следствием этого является снижение УОС и снижение АД. Организм реагирует на это повышением возбудимости симпатической нервной системы и максимальным выбросом катехоламинов (адреналина и норадреналина). Увеличивается ЧСС , увеличивается периферическое сопротивление. Это называется симпатоадренергической реакцией. Она представляет собой попытку организма удержать МОС и АД в нормальных пределах (за счет увеличения ЧСС и ПС). Увеличение ЧСС достигается путем стимуляции β-рецепторов сердца, а вазоконстрикция - через α-рецепторы сосудистых стенок. Вазоконстрикция никогда не охватывает все периферические сосуды равномерно. В одних органах она более выражена, в других может вообще отсутствовать. Вазоконстрикция особенно выражена в кровеносной системе внутренних органов, иннервируемых nervus splanchnicus (печень, поджелудочная железа, кишечник), а также в почках, коже и мышечной системе. В такой разнородной реакции различных органов заложен свой смысл. За счет понижения кровоснабжения тех органов, которые для выживания организма в остром периоде имеют меньшее значение, оставшаяся кровь направляется к центральным органам - сердцу и головному мозгу. В процессе симпатоадренергической реакции повышается тонус не только периферических сосудов сопротивления, но и объёмных сосудов.
А это значит снижение ёмкости венозного русла. Вследствие этого происходит равномерное распределение объема крови венозного колена кровообращения на фоне снижения ОЦК. Значит диспропорция между фактически циркулирующим объемом крови и объемом сосудистого русла уменьшается.
Симпатоандренергическая противореакция в коротком интервале времени целесообразна. В начальной стадии шока она обеспечивает на нормальном уровне кровоток венечных сосудов сердца и сосудов головного мозга. Но если не происходит быстрой нормализации ОЦК, то на первый план все более выступают отрицательные качества вазоконстрикции, а именно понижение перфузии тех органов, за счет которых достигается централизация.
С расстройствами кровообращения связана гипоксия ткани: гликолиз - анаэробный путь → гиперлактацидемия → ишемический метаболический ацидоз тканей стимулирует активность вазоактивных метаболитов: K+, CO2, гистамин, серотонин, брадикинин → повышение проницаемости сосудов и снижение их тонуса, дальнейшее расширения сосудов; все это является основной причиной снижения сердечного выброса и МОС - развивается гипотензия - снижение АД (начало торпидной фазы).
Метаболиты также повышают проницаемость сосудистых мембран: экстравазация → сгущение крови, потеря форменными элементами крови электрического отрицательного заряда → сладж и склеивание в монетные столбики - агглютинаты. В кислой среде в тканях активируются ферменты лизосом и еще больше повышают проницаемость сосудов снаружи, повышают экстравазацию и запустевание сосудов. В сосуды из ткани входит тканевой тромбопластин и сладж превращается в тромбоз. Кровоток в капиллярах прекращается из-за уменьшения венозного возврата и к сосудистой недостаточности присоединяется сердечная недостаточность. Как только в сосудах виллизиева круга понижается АД (25-30 мм рт.ст.) - клиническая смерть. Максимальные изменения выражены в шоковых органах: печени, почках, легких.
Классификация степени шока по систолическому АД и ЧСС:
1 степень - легкий 90 мм рт. ст., 100/мин.;
2 степень - средний 90-75 мм рт. ст., 100-130/мин.;
3 степень - тяжелый - ниже 75 мм рт. ст., 130/мин - стадия истинного (рефрактерного) необратимого шока. Если у пострадавшего АД=60 мм рт. ст. в течении 5 часов или АД=40 мм. рт. ст. в течении 1,5 часов, то дальнейшие современные методы лечения не эффективны.
Стадии патогенеза шока: периоды шока
нервная
сосудистая
метаболическая ????
Однако компенсаторные возможности организма достаточно велики - 15% cохраненной ткани печени обеспечивает ее функцию, почка - 1/4 ее ткани, легкие - 45%; потеря 35% форменных элементов не смертельна.
Шок - как компонент травматической болезни. Концепция травматической болезни: все процессы в организме от момента травмы до полного излечения включают 4 периода:
1) первичная реакция до двух суток, в основном - шок.
2) период ранних проявлений и ранних осложнений 2-14 суток (ОПН, печень, пневмония)
3) поздних проявлений и поздних осложнений после двух недель - гнойные осложнения - сепсис, остеомиелит, пневмонии.
4) реабилитация.
Во второй и третий периоды погибает столько же, как и в первом - шоке. При сочетании тяжелой черепно-мозговой травмы с внечерепными повреждениями эректильная фаза шока удлиняется, а в торпидной быстро прогрессируют расстройства кровообращения, существенно укорачивается период временной адаптации торпидной фазы. Повреждения органов грудной клетки усугубляют расстройства дыхания, особенно при возникновении пневмоторакса и гемоторакса и к гипоксии присоединяется гиперкапния. Могут быть закрытые повреждения сердца и резкое понижение МОС.
При сочетанных травмах могут быть повреждении печени и массивные кровотечения, усугубляющие типичную для шока гиповолемию. Повреждения поджелудочной железы могут привести к развитию травматического панкреатита, гиперферментемии и нарушению свертывающей системы крови.
К травматическому шоку близок по механизму шок при электротравме: если только не возникла фибрилляция желудочков при действии электрического тока. При электрической травме выражена короткая эректильная фаза с последующей длительной торпидной. Пусковой фактор - раздражение током рецепторов и нервных стволов, что ведет к первоначальному спазму сосудов и перераспределению крови. В результате развиваются типичные расстройства кровообращения и снижение МОС, артериальная гипотензия, расстройства дыхания и обмена веществ.
Ожоговый шок, возникающий при обширных термических повреждениях, тоже близок к травматическому, т.к. ведущая роль в его патогенезе принадлежит раздражению обширных рецепторных зон и повреждению тканевых элементов - появлению очага возбуждения и затем торможению ЦНС. Вместе с изменениями эндокринной регуляции это ведет к развитию гемодинамических и обменных нарушений из-за дегидратации тканей и расстройства водного обмена, сгущения крови, повышения ее вязкости, интоксикации продуктами распада поврежденных тканей, нарушения функции почек.
Кардиогенный шок при обширном инфаркте миокарда характеризуется первоначальным значительным снижением МО крови в следствие ослабления сократительной функции сердца, вызванной растройствами трофики миокарда. Большую роль играет интенсивная афферентная импульсация из зоны некроза. Венозный возврат при этом непропорционально изменяется, что может привести к нарушениям кровообращения в малом круге и при действии других факторов - к развитию отека легких. В 64% может быть гибель в течение суток от разрыва стенки, гемотампонады без расстройства метаболизма.
Анафилактический шок отличается тем, что пусковым механизмом в его патогенезе является реакция антиген-антитело, в результате чего активируются протеазы крови, высвобождаются из тучных клеток гистамин, серотонин и другие вазоактивные вещества, вызывающие первичную дилатацию резистивных сосудов, понижение периферического сопротивления и артериальную гипотензию.
К анафилактическому близок гемотрансфузионный шок, где основным механизмом является взаимодействие антигенов чужеродных эритроцитов (несовместимых по системе AB0 с антителами сыворотки крови) - в итоге агглютинация эритроцитов, их гемолиз + высвобождение вазоактивных веществ → дилатация сосудов + блокада микроциркуляторного русла агглютинированными эритроцитами + повреждение эпителия паренхиматозных органов продуктами гемолиза.
Принципы патогенетической терапии шока (по Неговскому). Борьба с шоком должна быть комплексной, одновременной и направленной на восстановление трех систем:
1) нервной - снять боль - блокады, наркоз, краниоцеребральная гипотермия,
2) восстановление кровообращения - инфузия лекарств только в сосуды или сердце и никаких пероральных введений (торможение всасывательной функции и моторики ЖКТ). Улучшить питание нервных клеток, предотвратить декортикацию.
3) Дыхание - борьба с метаболическим ацидозом, обильная оксигенация + гипербарическая оксигенация, обязательно учитывать состояние пострадавшего.
Коллапс - остро развивающаяся сосудистая недостаточность с падением сосудистого тонуса и острым понижением ОЦК. При этом уменьшается приток венозной крови к сердцу, снижается серд. выброс, понижается АД и венозное давление, нарушается перфузия тканей и обмен веществ, развивается гипоксия головного мозга и угнетаются жизненноважные функции организма. Коллапс развивается как осложнение при тяжелых патологических состояниях и острых заболеваниях внутренних органов - при перитоните, остром панкреатите, что связано с эндогенной интоксикацией. Инфекционный коллапс развивается как осложение при острых менингоэнцефалитах, брюшном и сыпном тифе, острой дизентерии, и т.п. в связи с интоксикацией эндо- и экзотоксинами микроорганизмов, преимущественно влияющей на ЦНС или на рецепторы пре- и посткапилляров.
Гипоксический коллапс может быть в условиях понижения O2 особенно в сочетании с пониженным барометрическим давлением. Причиной циркуляторных нарушений здесь будет недостаточность приспособительных реакций организма,что ведет к гипоксии, воздействующей прямо или косвенно через рецепторный аппарат системы на СДЦ. Развитию коллапса способствует гипокапния (следствие гипервентиляции, что ведет к расширению сосудов, депонированию и понижению ОЦК).
Ортостатический коллапс (возникает при быстром переходе из горизонтального в вертикальное положение и обусловлен перераспределением крови с увеличением общего объема венозного русла и снижением венозного возврата к сердцу. В основе его лежит недостаточность венозного тонуса. Он может возникать в послеоперационном периоде при быстрой эвакуации асцитической жидкости или в результате спинномозговой или перидуральной анестезии.
Одной из частых форм является геморрагичесий коллапс, развивающийся при острой массивной кровопотере в связи с быстрым уменьшением ОЦК. Такое же состояние может возникнуть в следствие обильной плазмопотери при ожогах, водно-электролитных расстройствах при тяжелой диарее, неукротимых рвотах, при нерациональном применении мочегонных средств.
Коллапс может быть при острых заболеваниях сердца, сопровождающихся резким и быстрым понижением УО (инфаркт миокарда, гемоперикард, острый миокардит, при тромбоэмболиях легочной артерии). Острая сердечнососудистая недостаточность при этих состояниях часто называется синдром малого выброса (при кардиогенном шоке).
В патогенезе коллапса можно условно выделить два основных механизма, которые часто сочетаются. Один механизм заключается в падении тонуса артериол и вен в результате воздействия инфекционных, токсических, физических, аллергических, и других факторов непосредственно на сосудистую стенку, СДЦ и сосудистые зоны. При недостаточности компенсаторных механизмов снижение периферического тонуса сосудов (парез сосудов) ведет к патологическому повышению емкости сосудистого русла, понижению ОЦК с депонированием крови в некоторых сосудистых областях, понижением венозного притока к сердцу, повышением ЧСС, понижением АД.
Другой механизм связан непосредственно с быстрым понижением массы циркулирующей крови (например, при массивной кровопотере и плазмопотере, когда это превосходит компенсаторные возможности организма). Возникающий в ответ на это рефлекторный спазм мелких сосудов + повышение ЧСС под влиянием повышенного выброса катехоламинов может оказаться недостаточными для сохранения нормального уровня АД. Понижение ОЦК снижает возврат крови к сердцу и соответственно понижает УО, нарушает систему микроциркуляции. Кровь скапливается в капиллярах, понижается АД. Развивается гипоксия циркуляторного типа и метаболический ацидоз, которые ведут к повреждению сосудистой стенки, повышению ее проницаемости. Это способствует переходу воды и электролитов из крови в межклеточное пространство. Нарушаются реологические свойства, возникает гиперкоагуляция крови, патологическая агрегация эритроцитов и тромбоцитов, создаются условия для образования микротромбозов.
Обморок - внезапно развивающееся патологическое состояние характеризуется резким ухудшением самочувствия, тягостными переживаниями, дискомфортом, вегетативно-сосудистыми расстройствами, снижением мышечного тонуса и кратковременным нарушением сознания. Обморок может быть вызван действием различных факторов, вызывающих преходящий спазм сосудов головного мозга, в том числе отрицательными эмоциями в связи с испугом, неприятным зрелищем, в конфликтной ситуации (психогенный обморок), болью (болевой обморок). Клинически обморок имеет три последовательные сменяющиеся стадии - предвестников, нарушение сознания и восстановительный период.
Лечение направлено на улучшение кровоснабжения и оксигенации головного мозга. Больного нужно положить, опустить голову и приподнять ноги, обеспечить доступ свежего воздуха, освободить от стесняющей одежды, побрызгать в лицо холодной водой. При необходимости дать подышать парами нашатырного спирта.
В тяжелых случаях, когда обморок затягивается - показан непрямой массаж сердца и искуственое дыхание.
Поможем написать любую работу на аналогичную тему

